Il termine VULVODINIA indica un dolore/disagio cronico localizzato nell’area vulvare e persistente da 3 a 6 mesi non riconducibile a infezioni (candidiasi, Herpes, ecc.), infiammazioni (lichen planus, pemfigoide benigno delle mucose, ecc), patologie neoplastiche (malattia di Paget, carcinoma, ecc.) o disturbi neurologici (nevralgia erpetica, compressione dei nervi spinali, ecc.).
Il sintomo può essere:
-generalizzato a tutta l’area perineale (VULVODINIA)
-localizzato alla zona dell’introito vaginale chiamato vestibolo (VESTIBOLODINIA o SINDROME VULVO-VESTIBOLARE), quest’ultima forma è anche la più diffusa.
-interessare il clitoride (CLITORALGIA), la mucosa periuretrale (URETRODINIA) o una porzione limitata della vulva.
Il sintomo può essere avvertito spontaneamente, in questo caso si parlerà di VULVODINIA SPONTANEA, oppure provocato in risposta ad uno stimolo (rapporto sessuale, petting, visita ginecologica, indumenti troppo stretti, ma anche detergente e sapone, ecc), in questo caso si parlerà di VULVODINIA PROVOCATA. Le due forme possono anche coesistere.
La vulvodinia non è un disturbo raro, secondo recenti studi può colpire il 15% delle donne nel corso della vita.
La vulvodinia colpisce donne prevalentemente in età fertile (tra i 18 e i 40 anni), ma ne soffrono anche bambine e donne in pre-menopausa e in menopausa.
SINTOMI
-
Dolore bruciante, urente
-
Prurito/formicolio
-
Punture di spilli, scosse
-
Sensazione di taglietti
-
Gonfiore/irritazione/secchezza vulvare e scarsa lubrificazione durante i rapporti
-
Dispareunia (dolore durante i rapporti)
-
Sintomi a carico dell’apparato urinario
-
Difficoltà a svolgere normali azioni quotidiane, come indossare abiti aderenti o un costume da bagno, oppure stare sedute a lungo
I sintomi possono insorgere in qualsiasi momento e durare, con fasi alterne, per molto tempo.
 Alcune pazienti affette da vulvodinia possono riferire un’accentuazione della sintomatologia durante la fase premestruale, mentre altre possono avvertire una diminuzione della sintomatologia durante il ciclo mestruale e la gravidanza. Alcuni studi infatti sembrano dimostrare come l’aumento dei livelli di estrogeni comporti un abbassamento della soglia di percezione del dolore.
Alcune pazienti affette da vulvodinia possono riferire un’accentuazione della sintomatologia durante la fase premestruale, mentre altre possono avvertire una diminuzione della sintomatologia durante il ciclo mestruale e la gravidanza. Alcuni studi infatti sembrano dimostrare come l’aumento dei livelli di estrogeni comporti un abbassamento della soglia di percezione del dolore.
LE CAUSE
Le cause non sono completamente note, ma molte evidenze indicano un’origine complessa e multifattoriale.
La vulvodinia può scatenarsi in seguito ad un trauma diretto (infezioni, microtraumi, allergie, un parto difficoltoso, un intervento chirurgico) o indiretto, in seguito a variazioni ormonali (come avviene con l’assunzione di contraccettivi, dopo un parto o in menopausa dove elementi organici si sommano in modo sinergico a fattori predisponenti (fattori genetici, psicologici).
Se lo stimolo infiammatorio persiste, i mastociti (cellule periferiche localizzate nel derma) diventano iperattivi, rilasciano sostanze infiammatorie nel tessuto circostante, determinando alterazioni a livello delle strutture nervose e scatenando un dolore neuropatico.
Il dolore quindi perde la sua funzione fisiologica di evitare o limitare un danno alla struttura di un organo e diventa patologico (dolore neuropatico), cioè persiste con una risposta alterata anche quando lo stimolo nocicettivo o il danno biologico è terminato.
Il dolore vulvare inoltre genera uno spasmo del muscoli pelvici, infatti nell’80-90% delle pazienti affette da Vulvodinia si riscontra ipertono della muscolatura del pavimento pelvico, cioè un aumento del tono di base dei muscoli pelvici, una difficoltà a rilassare la muscolatura stessa e un’alterazione dell’attività contrattile (incapacità della muscolatura di contrarsi correttamente).
L’ipertono determina il rilascio di sostanze metaboliche locali e contribuisce alla formazione di punti iperalgici chiamati trigger point.
I trigger point sono punti di massima contrazione delle fibre muscolari la cui pressione causa dolore localizzato e irradiato in specifiche regioni corporee. La presenza dei trigger point a livello dei muscoli pelvici causa l’instaurarsi di un circolo vizioso in grado di innescare un circolo di auto-mantenimento del dolore.
Dal momento che le principali funzioni dei muscoli pelvici sono sostenere gli organi pelvici, dare stabilità alla colonna vertebrale, garantire una corretta funzione vescicale, intestinale, sessuale e riproduttiva, la presenza di ipertono contribuisce a causare alterazioni con notevole impatto sulla qualità di vita della paziente.
DIAGNOSI
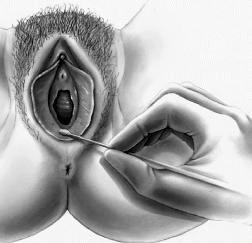 Una volta esclusa la presenza di altre patologie che potrebbero essere responsabili degli stessi sintomi, si effettua lo swab test (test del cotton fiock) toccando delicatamente punti precisi e definiti della vulva e del vestibolo vulvare. Se il tocco in questi punti viene avvertito come doloroso il test sarà considerato positivo.
Una volta esclusa la presenza di altre patologie che potrebbero essere responsabili degli stessi sintomi, si effettua lo swab test (test del cotton fiock) toccando delicatamente punti precisi e definiti della vulva e del vestibolo vulvare. Se il tocco in questi punti viene avvertito come doloroso il test sarà considerato positivo.
Purtroppo molto spesso le donne ricevono diagnosi errate e vengono curate con farmaci antibiotici, antimicotici o creme a base di cortisone che, se utilizzati impropriamente e/o in modo ricorrente, invece di aiutarle, possono aggravare la loro condizione alterando l’ecosistema vaginale e peggiorando la risposta infiammatoria.
La scarsa conoscenza del problema comporta spesso un ritardo nella diagnosi con la conseguenza che il dolore e la frustrazione tendono a radicarsi, complicandone il decorso.
TRATTAMENTO
Attualmente sono numerose le terapie proposte per il trattamento della vulvodinia (terapie farmacologiche e/o con integratori, terapie riabilitative pelviche, terapie infiltrative di vario tipo), i risultati però sono variabili sia come efficacia che per persistenza dei risultati raggiunti. Alcune pazienti hanno beneficio da un trattamento, mentre altre non rispondono alla stessa terapia o hanno addirittura effetti collaterali.
E’ importante ricordare che purtroppo ad oggi non esiste un singolo trattamento appropriato per ogni paziente, ma può essere necessario del tempo per trovare una terapia o una combinazione di terapie diverse (intervento multimodale) in grado di eliminare i sintomi e riportare la donna ad una soddisfacente qualità di vita.
La vulvodinia si può associare ad altre patologie come la sindrome del colon irritabile, la cistite interstiziale, la sindrome della vescica dolorosa, la fibromialgia, problemi psicologici ed emotivi conseguenti al ritardo nella diagnosi, all’insuccesso delle terapie seguite e al fatto di non essere creduta dai familiari o dai medici stessi.
Per questo motivo il trattamento della Vulvodinia richiede un approccio multidisciplinare (ginecologo, fisioterapista o figura sanitaria specializzata in riabilitazione pelvi-perineale, psicologo, neurologo, urologo, ginecologo, gastroenterologo, reumatologo, ecc) da personalizzare in base alle problematiche di ogni singola paziente.
TRATTAMENTO FISIOTERAPICO DELLA VULVODINIA
La fisioterapia pelvica si inserisce nell’approccio multidisciplinare del trattamento della vulvodinia. Personalmente da anni mi occupo di vulvodinia collaborando con altre figure professionali e privilegiando, qualora possibile, un trattamento il più “naturale” possibile.
La prima seduta prevede un attento colloquio verbale per la raccolta della storia personale della paziente, successivamente si esegue una valutazione della sensibilità della zona pelvi-perineale e una valutazione manuale della muscolatura pelvica (sia dei muscoli interni che esterni) e delle strutture osteo-articolari limitrofe.
Nel corso delle successive sedute si lavora sulla “presa di coscienza”, durante la quale si aiuta la paziente a percepire e localizzare i muscoli perineali, sulla normalizzazione del tono alterato della muscolatura pelvica e sul rilasciamento dei trigger point presenti sia interni che esterni, attraverso l’utilizzo di diverse tecniche manuali e secondo il protocollo di Stanford. Si possono anche utilizzare delle terapie fisiche strumentali come il biofeedback elettromiografico e/o un’elettrostimolazione a finalità antalgica (TENS).
Dopo aver individuato compensi ed abitudini errate, vengono insegnate alla paziente corrette norme comportamentali da adottare nella vita quotidiana, per ridurre i fattori scatenanti e gli stimoli irritativi che possono continuare ad alimentare il dolore.
Vengono inoltre insegnati alla paziente tecniche di automassaggio ed esercizi di stretching e di rilassamento da eseguire a casa, eventualmente si potrà suggerire, qualora necessario, l’utilizzo di dilatatori vaginali e/o anali.
Il corretto trattamento riabilitativo del pavimento pelvico e il rilascio dei trigger point possono interrompere il circolo vizioso che si è instaurato negli anni e portare un notevole miglioramento della sintomatologia.
Dal momento che la vulvodinia coinvolge aspetti fisici, psicologici e relazionali, le pazienti possono aver bisogno di un counseling o una terapia sessuale individuale o di coppia, motivo per cui ho deciso di specializzarmi per diventare consulente sessuale.
CONSIGLI E NORME COMPORTAMENTALI
- non utilizzare detergenti, deodoranti e creme locali ma utilizzare solo acqua per detergersi
- far respirare l’area pelvica il più possibile evitando salvaslip, calze di nylon, non indossare pantaloni stretti e indumenti in fibra sintetica, non accavallare le gambe.
- utilizzare biancheria di cotone bianco e la notte dormire senza biancheria
- utilizzare assorbenti di puro cotone ed evitare i tamponi
- evitare di trattenere l’urina e le feci e cercare di evitare la stipsi
- utilizzare sempre un lubrificante durante i rapporti
- evitare o limitare attività/sport che esercitino pressione diretta sulla zona vulvare (equitazione, ciclismo, spinning) o che possano aumentare ulteriormente il tono muscolare di addominali, glutei, adduttori e muscoli del pavimento pelvico (pilates, palestra)
- tenere sempre al caldo la zona pelvica con l’utilizzo di scaldini, termoforo o noccioli di ciliegia, coulotte di lana e seta
- eliminare, o limitare, l’uso di antimicotici e antibiotici (soprattutto topici) per mantenere l’equilibrio vaginale
SITI CONSIGLIATI
BIBLIOGRAFIA
– Linee guida della National Guideline Clearinghouse: Haefner HK, Collins ME, Davis GD, Edwards L, Foster DC, Heaton Hartmann E, Kaufman RH, Lynch PJ, Margesson LJ, Moyal-Barracco M, Piper CK, Reed BD, Stewart EG, Wilkinson EJ. The vulvodynia guideline. J Lower Genital Tract Disease 2005;9(1):40-51.
– “Vulvodinia strategie e diagnosi di cura” A. Graziottin, F. Murina – Springer
– “Un mal di testa nel bacino” D. Wise e R. Anderson – National Center for Palvic Pain reserarch